di Jason Wasserman MD PhD FRCPC e Sarah Strickland MD FRCPC
Ottobre 13, 2022
Il carcinoma secretorio è un raro tipo di cancro al seno caratterizzato da un cambiamento genetico che coinvolge due geni: ETV6 ed NTRK3. Un tumore chiamato anche carcinoma secretorio e che condivide lo stesso cambiamento genetico può essere trovato anche nelle ghiandole salivari, nella tiroide e nella pelle. Il carcinoma secretorio può colpire sia donne che uomini e può manifestarsi a qualsiasi età, compresi bambini e adolescenti.
Quali sono i sintomi del carcinoma secretorio della mammella?
Come altri tipi di cancro al seno, il sintomo più comune del carcinoma secretorio è un nodulo evidente nel seno.
Quali sono le cause del carcinoma secretorio della mammella?
Il carcinoma secretorio è causato da un cambiamento genetico chiamato fusione. Una fusione è una combinazione di due geni che si traduce in una maggiore produzione di una sostanza chimica specializzata chiamata proteina. La fusione trovata nel carcinoma secretorio della mammella coinvolge i geni ETV6 ed NTRK3. La fusione di ETV6 con NTRK3 provoca la produzione di una proteina anormale che promuove la crescita e la divisione delle cellule tumorali. Il motivo per cui alcune persone sviluppano questo cambiamento genetico è ancora sconosciuto.
Il carcinoma secretorio della mammella può diffondersi ad altre parti del corpo?
Sì. Mentre il carcinoma secretorio ha un generalmente buono prognosi, le cellule tumorali nel carcinoma secretorio possono raramente metastasi (diffusione) ad altre parti del corpo. Il sito di diffusione più comune è a linfonodo. Altri possibili siti di diffusione includono i polmoni e il fegato.
Come si fa questa diagnosi?
La diagnosi di carcinoma secretorio della mammella viene effettuata dopo che parte o tutto il tumore è stato rimosso e il tessuto viene esaminato al microscopio da un patologo.
A proposito di questo articolo
Questo articolo è stato scritto da medici per aiutarti a leggere e comprendere il tuo referto patologico per il carcinoma secretorio della mammella. Le sezioni seguenti descrivono i risultati trovati nella maggior parte dei referti patologici, tuttavia, tutti i referti sono diversi e i risultati possono variare. È importante sottolineare che alcune di queste informazioni verranno descritte nel rapporto solo dopo che l'intero tumore sarà stato rimosso chirurgicamente ed esaminato da un patologo. Contattaci se hai domande su questo articolo o sul tuo rapporto patologico. Leggere Questo articolo per un'introduzione più generale alle parti di un tipico referto patologico.
Qual è il grado istologico di Nottingham e perché è importante?
Il sistema di classificazione istologica di Nottingham viene utilizzato per dividere il carcinoma secretorio in tre livelli o gradi numerati 1, 2 e 3. Il grado è importante perché i tumori di grado 2 e 3 tendono a crescere più rapidamente e hanno maggiori probabilità di diffondersi ad altre parti del il corpo come linfonodi.
Il grado di Nottingham può essere determinato solo dopo che il tumore è stato esaminato al microscopio. Quando esaminano il tumore, i patologi cercano le seguenti quattro caratteristiche microscopiche:
- Tubuli – Un tubulo è un gruppo di cellule collegate per formare una struttura rotonda ad anello. I tubuli sembrano simili ma non sono esattamente uguali a ghiandole che si trovano normalmente nel seno. Viene assegnato un punteggio da 1 a 3 in base alla percentuale di cellule tumorali che formano tubuli. Ai tumori costituiti principalmente da tubuli viene assegnato un punteggio di 1 mentre ai tumori costituiti da pochissime ghiandole viene assegnato un punteggio di 3.
- Pleomorfismo nucleare - L' nucleo è una parte della cellula che contiene la maggior parte del materiale genetico (DNA). pleomorfismo (o pleomorfo) è una parola usata dai patologi quando il nucleo di una cellula tumorale appare molto diverso dal nucleo di un'altra cellula tumorale. Per il pleomorfismo nucleare viene assegnato un punteggio da 1 a 3. Quando la maggior parte delle cellule tumorali sono piccole e sembrano molto simili tra loro, al tumore viene assegnato un punteggio di 1. Quando le cellule tumorali sono molto grandi e di aspetto anormale, al tumore viene assegnato un punteggio di 3.
- tasso mitotico – Le cellule si dividono per creare nuove cellule. Viene chiamato il processo di creazione di una nuova cella mitosi, e una cella che si divide è chiamata a figura mitotica. Il tuo patologo conterà il numero di figure mitotiche in un'area specifica (chiamata campo ad alta potenza) e utilizzerà quel numero per dare un punteggio compreso tra 1 e 3. Ai tumori con pochissime figure mitotiche viene assegnato un punteggio di 1 mentre quelli con a molte figure mitotiche viene assegnato un punteggio di 3.
Il punteggio di ciascuna categoria viene aggiunto per determinare il voto complessivo come segue:
- Grade 1 – Punteggio di 3, 4 o 5.
- Grade 2 – Punteggio di 6 o 7.
- Grade 3 – Punteggio di 8 o 9.
Cosa sono i marcatori prognostici del seno e perché sono importanti?
I marcatori prognostici sono proteine o altri elementi biologici che possono essere misurati per aiutare a prevedere come una malattia come il cancro si comporterà nel tempo e come risponderà al trattamento. I marcatori prognostici più comunemente testati nel seno sono i recettori ormonali recettore degli estrogeni (ER) ed recettore del progesterone (PR) e il fattore di crescita HER2.
Recettori ormonali
ER e PR sono proteine che consentono alle cellule di rispondere alle azioni degli ormoni sessuali estrogeni e progesterone. ER e PR sono prodotti da cellule normali del seno e da alcuni tumori al seno. I tumori che producono ER e PR sono descritti come "sensibili agli ormoni" perché dipendono da questi ormoni per crescere.
Il tuo patologo può eseguire un test chiamato immunoistochimica per vedere se le cellule del tumore esprimono ER e PR. Questo test viene spesso eseguito sul biopsia campione. Tuttavia, in alcune situazioni, può essere eseguita solo dopo la rimozione dell'intero tumore.
I patologi determinano il punteggio ER e PR misurando la percentuale di cellule tumorali che hanno proteine in una parte della cellula chiamata nucleo e l'intensità della macchia. La maggior parte dei rapporti fornisce un intervallo per la percentuale di cellule che mostrano positività nucleare mentre l'intensità è descritta come debole, moderata o alta.
HER2
HER2 è una proteina prodotta da cellule normali e sane in tutto il corpo. Le cellule tumorali in alcuni tipi di cancro producono HER2 extra e questo consente alle cellule del tumore di crescere più velocemente delle cellule normali.
Vengono comunemente eseguiti due test per misurare la quantità di HER2 nelle cellule tumorali. Viene chiamato il primo test immunoistochimica e consente al tuo patologo di vedere la proteina HER2 sulla superficie della cellula. A questo test viene assegnato un punteggio da 0 a 3.
Punteggio immunoistochimico HER2:
- Negativo (0 e 1) – Un punteggio di 0 o 1 significa che le cellule tumorali non producono proteine HER2 in più.
- Equivoco (2) – Un punteggio di 2 significa che le cellule potrebbero produrre proteine HER2 in più e un altro test chiamato ibridazione in situ a fluorescenza (vedi sotto) dovrà essere eseguito per confermare i risultati.
- Positivo (3) – Un punteggio di 3 significa che le cellule producono proteine HER2 in più.
Viene chiamato il secondo test utilizzato per misurare HER2 ibridazione in situ fluorescente (FISH). Questo test viene solitamente eseguito solo dopo un punteggio di 2 nel test di immunoistochimica. Invece di cercare HER2 all'esterno della cellula, FISH, in parte, utilizza una sonda che si attacca al gene HER2 all'interno del nucleo della cellula. Le cellule normali hanno 2 copie del gene HER2 nel nucleo della cellula. Lo scopo del test HER FISH è identificare le cellule tumorali che hanno più copie del gene HER2 che consente loro di fare più copie della proteina HER2.
Punteggio HER2 FISH:
- Positivo (amplificato) – Le cellule tumorali hanno copie extra del gene HER2. È molto probabile che queste cellule producano proteine HER2 in più.
- Negativo (non amplificato) – Le cellule tumorali non hanno copie extra del gene HER2. Queste cellule molto probabilmente non producono proteine HER2 in più.
Cos'è il carcinoma secretorio in situ?
Il carcinoma secretorio in situ è un tumore non invasivo che insorge prima dello sviluppo del carcinoma secretorio. Poiché il carcinoma secretorio in situ porta al carcinoma secretorio, i patologi possono trovare il carcinoma secretorio in situ e il carcinoma secretorio nello stesso tessuto.
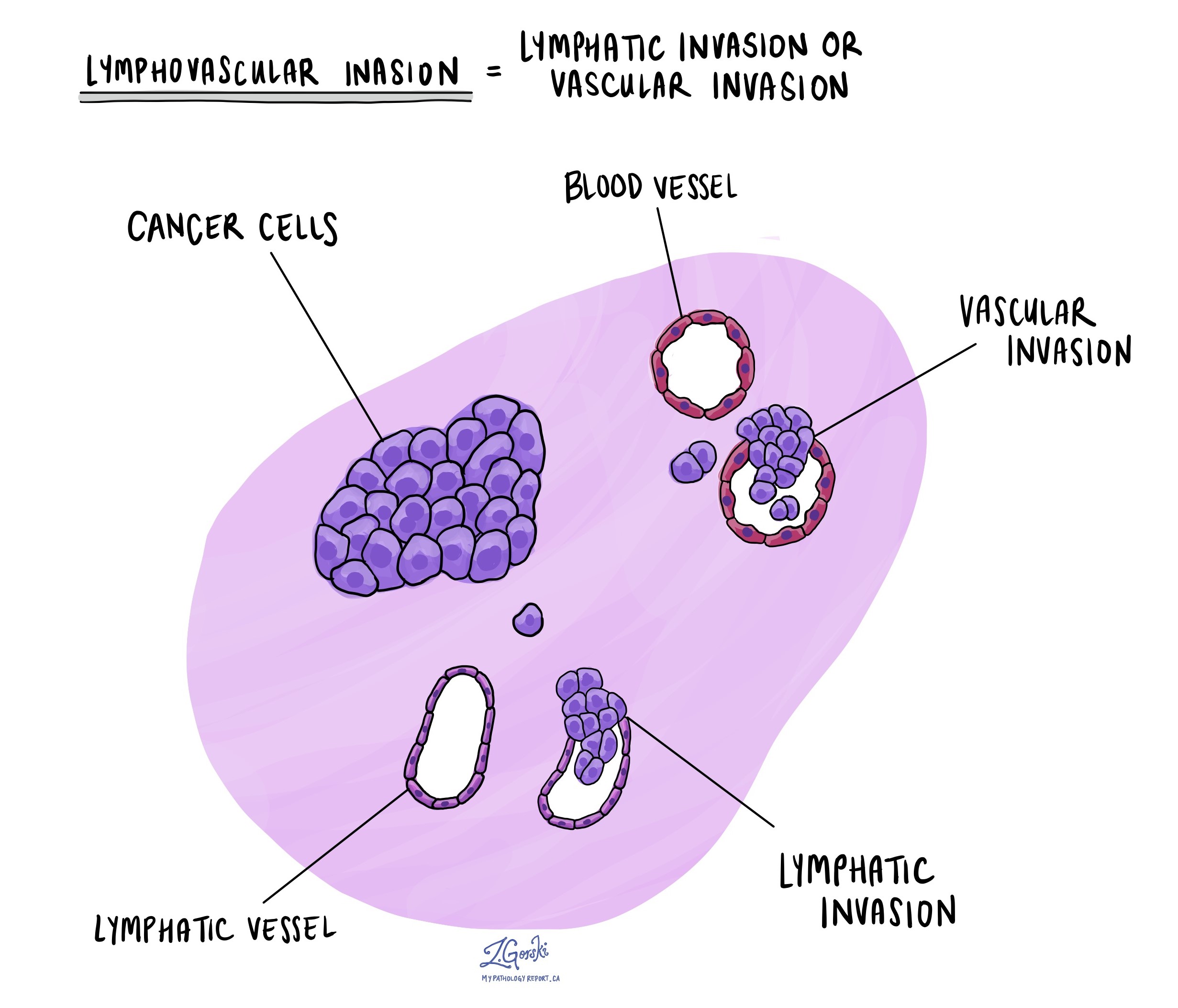
Che cos'è l'invasione linfovascolare e perché è importante?
L'invasione linfovascolare significa che le cellule tumorali sono state viste all'interno di un vaso sanguigno o linfatico. I vasi sanguigni sono tubi lunghi e sottili che trasportano il sangue in tutto il corpo. I vasi linfatici sono simili ai piccoli vasi sanguigni tranne per il fatto che trasportano un fluido chiamato linfa invece del sangue. I vasi linfatici si connettono con piccoli organi immunitari chiamati linfonodi che si trovano in tutto il corpo. L'invasione linfovascolare è importante perché le cellule tumorali possono utilizzare i vasi sanguigni oi vasi linfatici per diffondersi ad altre parti del corpo come i linfonodi oi polmoni.
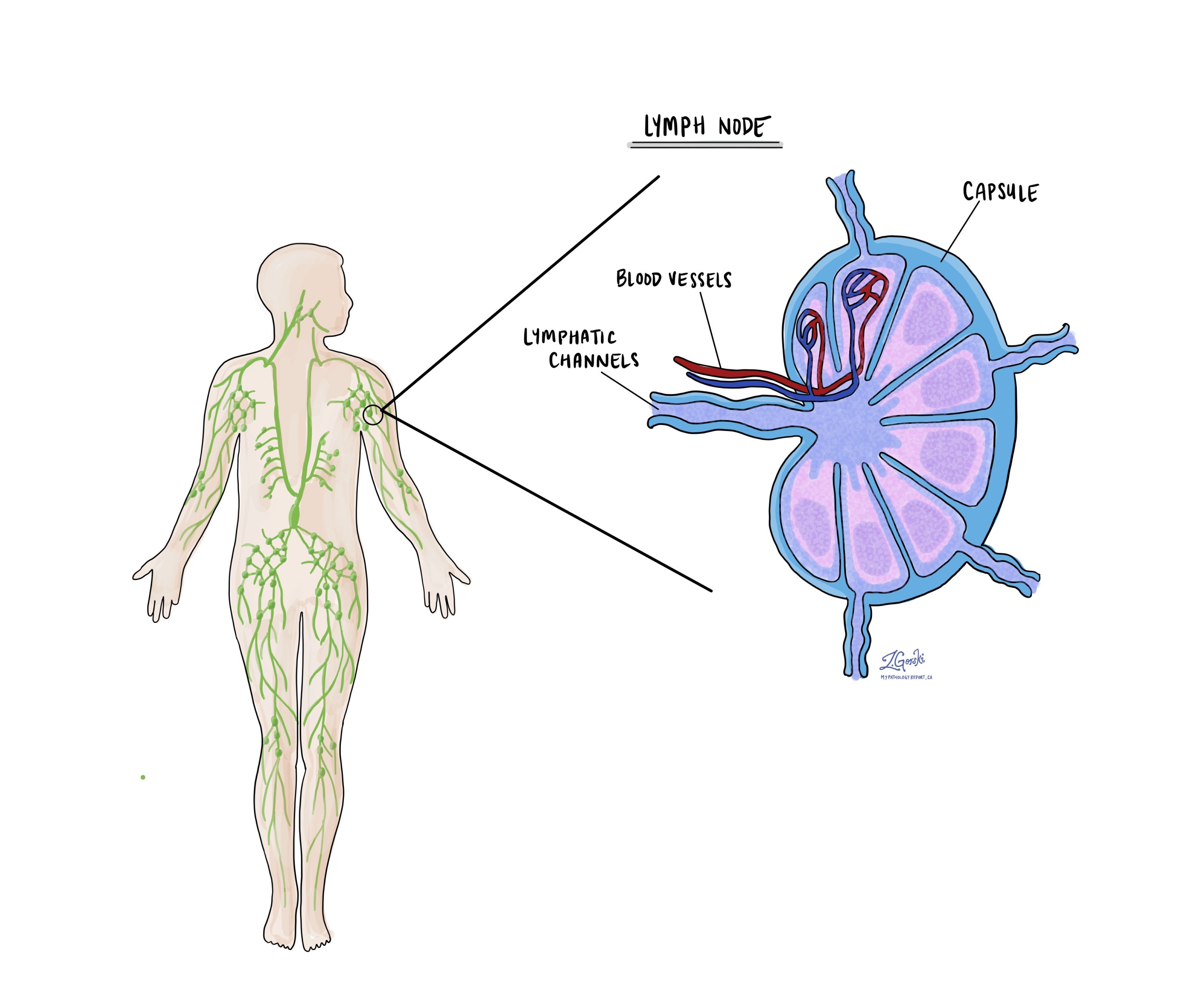
Cosa sono i linfonodi e perché sono importanti?
Linfonodi sono piccoli organi immunitari presenti in tutto il corpo. Le cellule tumorali possono diffondersi da un tumore ai linfonodi attraverso piccoli vasi chiamati linfatici. Per questo motivo, i linfonodi vengono comunemente rimossi ed esaminati al microscopio per cercare le cellule tumorali. Il movimento delle cellule tumorali dal tumore a un'altra parte del corpo come un linfonodo è chiamato a metastasi.
Le cellule tumorali in genere si diffondono prima ai linfonodi vicini al tumore, sebbene possano essere coinvolti anche linfonodi lontani dal tumore. Per questo motivo i primi linfonodi rimossi sono solitamente vicini al tumore. I linfonodi più lontani dal tumore vengono in genere rimossi solo se sono ingranditi e vi è un alto sospetto clinico che possano esserci cellule tumorali nel linfonodo.
Se i linfonodi sono stati rimossi dal tuo corpo, saranno esaminati al microscopio da un patologo e i risultati di questo esame saranno descritti nel tuo referto. La maggior parte dei rapporti includerà il numero totale di linfonodi esaminati, dove sono stati trovati i linfonodi nel corpo e il numero (se presente) che contiene cellule tumorali. Se le cellule tumorali sono state osservate in un linfonodo, verranno incluse anche le dimensioni del gruppo più numeroso di cellule tumorali (spesso descritto come "focus" o "deposito").
L'esame dei linfonodi è importante per due motivi. In primo luogo, queste informazioni vengono utilizzate per determinare lo stadio patologico nodale (pN). In secondo luogo, trovare cellule tumorali in un linfonodo aumenta il rischio che in futuro le cellule tumorali si trovino in altre parti del corpo. Di conseguenza, il medico utilizzerà queste informazioni per decidere se è necessario un trattamento aggiuntivo come chemioterapia, radioterapia o immunoterapia.
Cosa significa se un linfonodo è descritto come positivo?
I patologi usano spesso il termine "positivo" per descrivere un linfonodo che contiene cellule tumorali. Ad esempio, un linfonodo che contiene cellule tumorali può essere definito "positivo per tumore maligno" o "positivo per carcinoma metastatico".
Cosa significa se un linfonodo è descritto come negativo?
I patologi usano spesso il termine "negativo" per descrivere un linfonodo che non contiene cellule tumorali. Ad esempio, un linfonodo che non contiene cellule tumorali può essere definito “negativo per malignità” o “negativo per carcinoma metastatico”.
Cos'è un linfonodo sentinella?
A linfonodo sentinella è il primo linfonodo nella catena dei linfonodi che drena il fluido dal seno. Di solito si trova nell'ascella (l'ascella). Se il cancro si trova nell'ascella, di solito si trova prima nel nodo sentinella.
Che cos'è un linfonodo ascellare non sentinella?
Un ascellare non sentinella linfonodo si trova dopo il linfonodo sentinella nell'ascella (ascella). Le cellule tumorali di solito si diffondono a questi linfonodi dopo essere passate attraverso il linfonodo sentinella.
Cosa significa estensione extranodale?
Tutti i linfonodi sono circondati da un sottile strato di tessuto chiamato capsula. L'estensione extranodale significa che le cellule tumorali all'interno del linfonodo hanno sfondato la capsula e si sono diffuse nel tessuto al di fuori del linfonodo. L'estensione extranodale è importante perché aumenta il rischio che il tumore ricresca nella stessa posizione dopo l'intervento chirurgico. Per alcuni tipi di cancro, l'estensione extranodale è anche un motivo per considerare un trattamento aggiuntivo come la chemioterapia o la radioterapia.
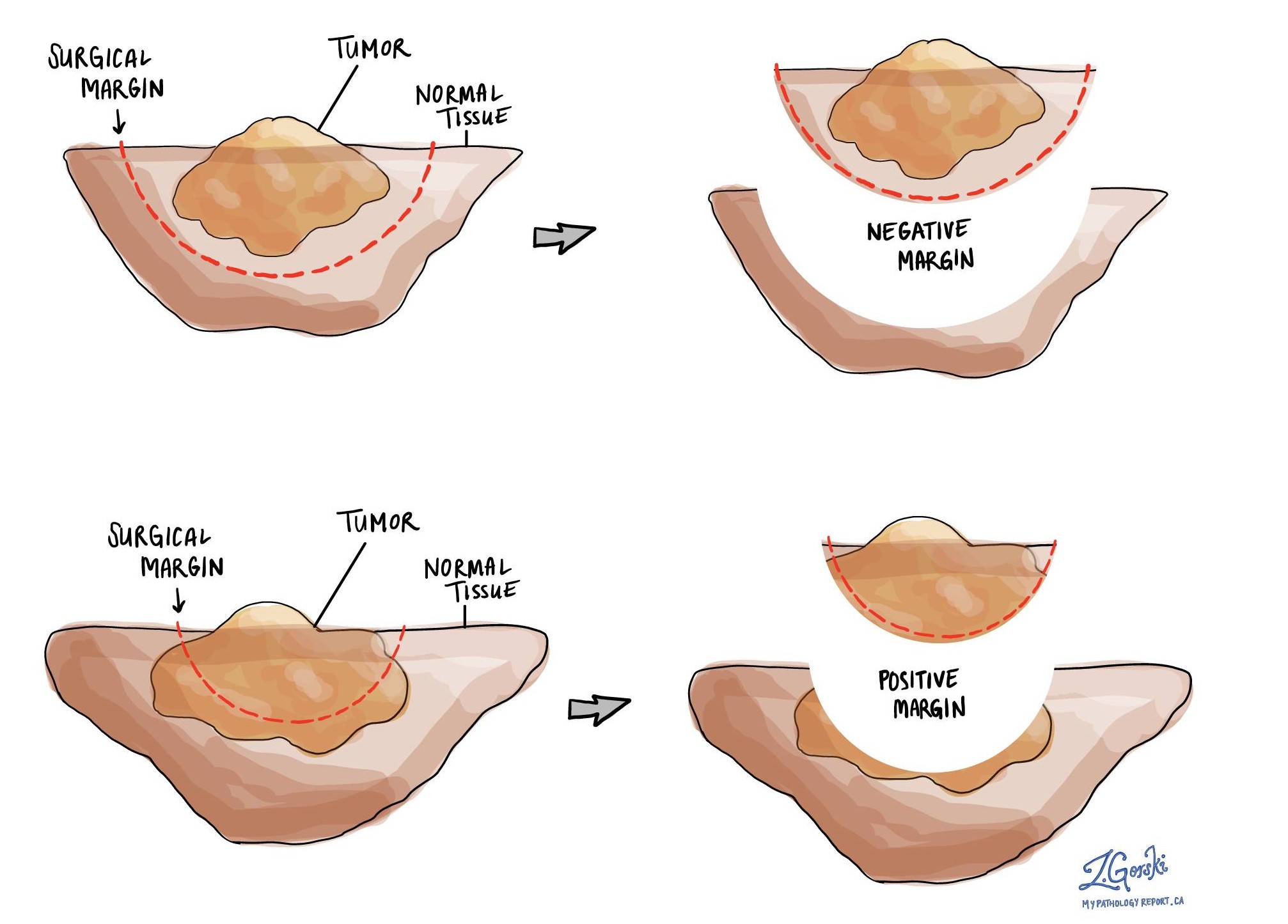
Cos'è un margine e perché i margini sono importanti?
In patologia, un margine è il bordo di un tessuto che viene tagliato durante la rimozione di un tumore dal corpo. I margini descritti in un referto di patologia sono molto importanti perché ti dicono se l'intero tumore è stato rimosso o se una parte del tumore è stata lasciata indietro. Lo stato del margine determinerà l'eventuale trattamento aggiuntivo di cui potresti aver bisogno.
La maggior parte dei referti patologici descrivono i margini solo dopo una procedura chirurgica chiamata an escissione or resezione è stato eseguito per rimuovere l'intero tumore. Per questo motivo, i margini solitamente non vengono descritti dopo una procedura denominata a biopsia viene eseguita per rimuovere solo una parte del tumore. Il numero di margini descritti in un referto patologico dipende dal tipo di tessuto rimosso e dalla posizione del tumore. La dimensione del margine (la quantità di tessuto normale tra il tumore e il bordo tagliato) dipende dal tipo di tumore da rimuovere e dalla posizione del tumore.
I patologi esaminano attentamente i margini per cercare le cellule tumorali sul bordo tagliato del tessuto. Se si vedono cellule tumorali sul bordo tagliato del tessuto, il margine sarà descritto come positivo. Se non si vedono cellule tumorali sul bordo tagliato del tessuto, un margine sarà descritto come negativo. Anche se tutti i margini sono negativi, alcuni referti patologici forniranno anche una misurazione delle cellule tumorali più vicine al bordo tagliato del tessuto.
Un margine positivo (o molto vicino) è importante perché significa che le cellule tumorali potrebbero essere rimaste nel tuo corpo quando il tumore è stato rimosso chirurgicamente. Per questo motivo, ai pazienti che hanno un margine positivo può essere offerto un altro intervento chirurgico per rimuovere il resto del tumore o radioterapia nell'area del corpo con il margine positivo. La decisione di offrire un trattamento aggiuntivo e il tipo di opzioni di trattamento offerte dipenderà da una varietà di fattori, tra cui il tipo di tumore rimosso e l'area del corpo coinvolta. Ad esempio, un trattamento aggiuntivo potrebbe non essere necessario per a benigno tipo di tumore (non canceroso), ma può essere fortemente consigliato per a maligno tipo di tumore (canceroso).
Cosa significa effetto del trattamento?
Se hai ricevuto un trattamento (chemioterapia o radioterapia) per il tuo cancro prima della rimozione del tumore, il tuo patologo esaminerà tutto il tessuto presentato per vedere quanto del tumore è ancora vivo (vitale). Linfonodi con le cellule tumorali saranno esaminati anche per gli effetti del trattamento.
L'effetto del trattamento sarà riportato come segue:
- Nessun tumore residuo – tutte le cellule cancerose sono morte
- Probabile effetto – alcune cellule cancerose sono morte ma altre sono ancora vive
- Nessuna risposta definitiva – la maggior parte delle cellule cancerose è ancora viva


