Von Jason Wasserman MD PhD FRCPC
December 5, 2024
Das invasive Melanom ist eine Art von Hautkrebs, der in der Melanozyten, die Zellen, die für die Pigmentproduktion in der Haut verantwortlich sind. Im Gegensatz zu einigen anderen Formen von Hautkrebs kann invasives Melanom tiefer in die Haut eindringen und sich auf andere Körperteile ausbreiten, wenn es nicht frühzeitig behandelt wird. Es ist die schwerwiegendste Form von Hautkrebs, aber wenn es frühzeitig erkannt und behandelt wird, können die Ergebnisse sehr gut sein.
Melanome treten häufig als ungewöhnliche Flecken auf der Haut auf, deren Größe, Form oder Farbe sich im Laufe der Zeit ändern kann. Sie können an jedem Körperteil auftreten, kommen aber am häufigsten an sonnenexponierten Stellen vor, wie Rücken, Beinen, Armen und Gesicht. Um die Ausbreitung des Krebses zu verhindern, sind eine frühzeitige Erkennung und Behandlung entscheidend.
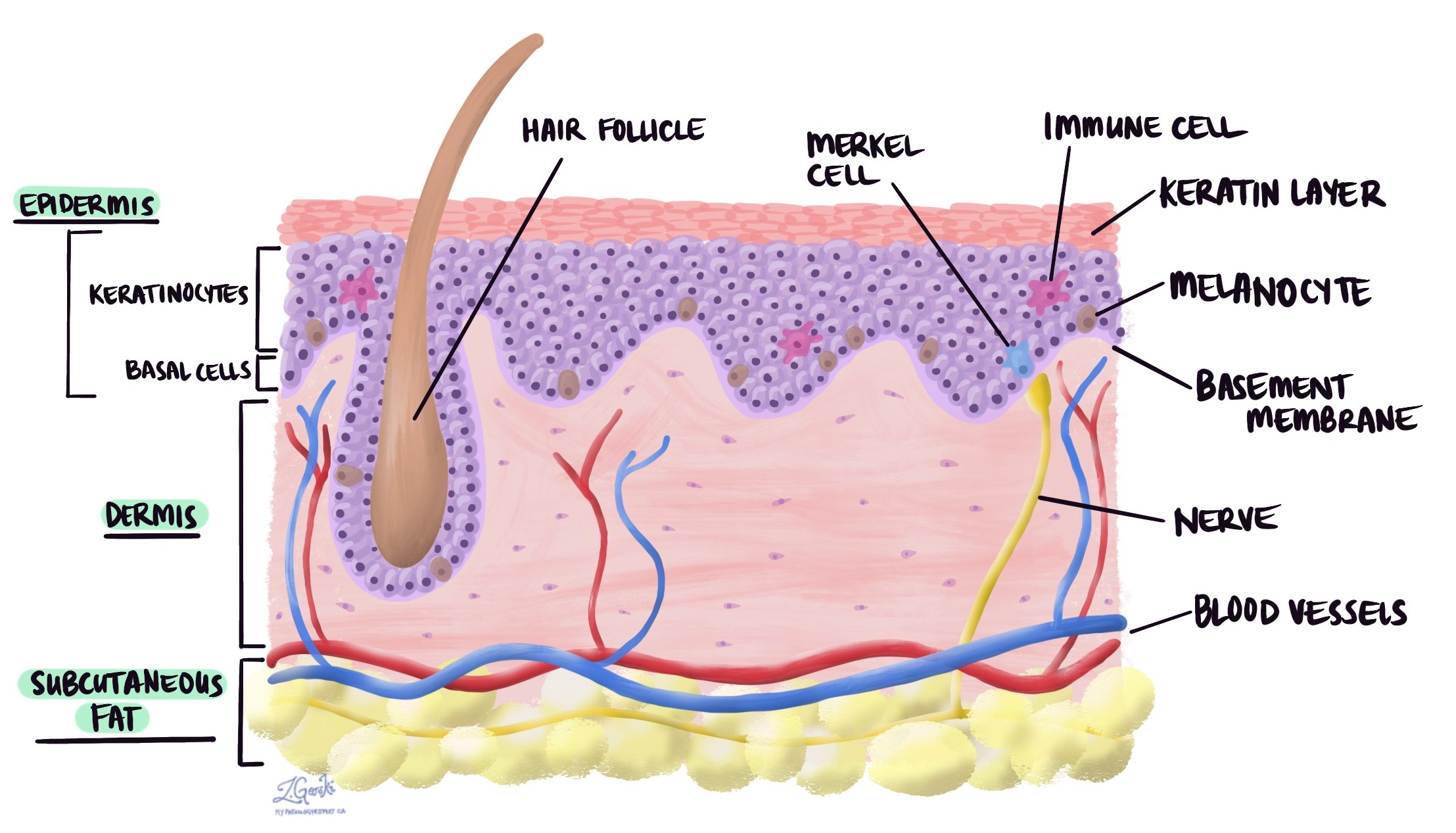
Was verursacht ein invasives Melanom?
Die meisten invasiven Melanome in der Haut werden durch langfristige UV-Strahlung verursacht, typischerweise durch die Sonne. Andere UV-Lichtquellen wie Solarien können jedoch eine ähnliche Wirkung haben. UV-Strahlung verursacht genetische Veränderungen in der Melanozyten, was zur Entstehung von Krebs führt. Melanome, die nicht durch langfristige Sonneneinstrahlung verursacht werden, wie z. B. solche, die aus einem Muttermal entstehen, sind viel seltener.
Wie wird die Diagnose eines invasiven Melanoms gestellt?
Die Diagnose eines invasiven Melanoms beginnt mit einer sorgfältigen Hautuntersuchung durch einen Arzt. Der nächste Schritt ist in der Regel eine Biopsie wenn eine verdächtige Läsion identifiziert wird. Bei einer Biopsie wird ein kleines Stück Gewebe aus der Läsion entfernt, so dass ein Pathologe kann es unter dem Mikroskop untersuchen.
Der Pathologe sucht im Gewebe nach bestimmten Merkmalen, die auf ein Melanom hinweisen, wie unregelmäßige Zellformen, ungewöhnliche Wachstumsmuster und das Eindringen in tiefere Hautschichten. Wenn ein Melanom bestätigt wird, liefert der Pathologe im Pathologiebericht auch zusätzliche Informationen, darunter die Dicke des Tumors, Ulzerationen und ob das Melanom in nahe gelegene Strukturen wie Lymphgefäße oder Nerven eingedrungen ist. Diese Merkmale werden in den folgenden Abschnitten ausführlicher erläutert.
Spezielle Untersuchungen wie Immunhistochemie kann manchmal an der Gewebeprobe durchgeführt werden. Bei diesen Tests werden Antikörper verwendet, um Proteine zu erkennen, die häufig in Melanomzellen vorkommen. Dies kann helfen, die Diagnose zu bestätigen und Melanome von anderen Arten von Hautwucherungen zu unterscheiden.
Wenn der Verdacht besteht, dass sich das Melanom über die Haut hinaus ausgebreitet hat, können bildgebende Verfahren wie CT- oder PET-Scans durchgeführt werden, um die Beteiligung von Lymphknoten oder andere Organe. Zusätzlich kann eine Wächterlymphknotenbiopsie durchgeführt werden, um festzustellen, ob sich Krebszellen auf nahegelegene Lymphknoten ausgebreitet haben.
Histologische Arten invasiver Melanome
Invasive Melanome der Haut werden anhand der Art und Weise, wie die Tumorzellen wachsen und sich in der Haut ausbreiten, in histologische Typen unterteilt. Die häufigsten Arten invasiver Melanome sind oberflächlich spreitendes Melanom, noduläres Melanom und Lentigo-maligna-Melanom.
Oberflächlich ausbreitendes Melanom
Bei oberflächlich spreitendem Melanom breiten sich die Tumorzellen entlang der Epidermis und in den oberflächlichsten Teilen der Dermis (der Hautschicht direkt unter der Epidermis) aus. Die umgebende Haut zeigt häufig Veränderungen, die mit mäßigen Sonnenschäden verbunden sind, darunter solare ElastoseDiese Art von invasivem Melanom beginnt in der Regel mit einer nicht-invasiven Art von Hautkrebs namens Melanom in situ.

Noduläres Melanom
Beim nodulären Melanom befinden sich die meisten Tumorzellen in der Dermis (der Hautschicht direkt unter der Epidermis). Sie treten häufig in großen Gruppen auf, die als Schichten oder Nester beschrieben werden können. Tumorzellen können auch in der Epidermis gefunden werden, wo sie die großen Tumorzellgruppen überlagern. Im Gegensatz zu anderen Melanomarten wächst das noduläre Melanom schneller und breitet sich eher auf andere Körperteile aus.

Lentigo maligna Melanom
Beim Lentigo maligna Melanom finden sich die Tumorzellen vor allem entlang der Grenze zwischen Epidermis und Dermis in einem Bereich, der als dermal-epidermale Verbindung bezeichnet wird. Tumorzellen finden sich auch in der oberflächlichen Dermis (direkt unter der Epidermis). Im Gegensatz zum oberflächlich sich ausbreitenden Melanomtyp zeigt die Haut um das Lentigo maligna Melanom herum Veränderungen, die mit starker Sonneneinstrahlung verbunden sind, einschließlich ausgedehnter solare Elastose. Das Lentigo-maligna-Melanom geht oft von einer nicht-invasiven Art von Hautkrebs aus, die als Hautkrebs bezeichnet wird Lentigo maligna (auch bekannt als Melanom in situ).

Immunhistochemie
Immunhistochemie ist ein spezieller Test, der hilft Pathologen Identifizierung spezifischer Proteine in Tumorzellen. Dieser Test ist besonders nützlich, um die Diagnose eines invasiven Melanoms zu bestätigen und es von ähnlich aussehenden Tumoren zu unterscheiden, die in der Haut auftreten können. Bei invasivem Melanom sind Tumorzellen normalerweise positiv auf Marker, die häufig in Melanozyten, die pigmentproduzierenden Zellen in der Haut.
Marker wie SOX10 und MITF sind typischerweise positiv bei invasivem Melanom und helfen zu bestätigen, dass der Tumor aus Melanozyten entsteht. Andere Marker, einschließlich HMB-45, MelanA, und MART1 heben ebenfalls die Tumorzellen hervor, können aber gelegentlich auch normale Hautstrukturen verfärben.
Einige dieser Marker werden möglicherweise in aggressiveren Teilen des Tumors nicht exprimiert, was die Identifizierung der Tumorzellen erschwert. In solchen Fällen ist eine Doppelfärbung mit Ki67 (ein Marker für Zellwachstum) und MelanA können helfen, Bereiche zu lokalisieren, in denen der Tumor aktiv wächst, selbst bei Tumoren mit signifikanten Entzündung.
Einige invasive Melanome können auch positiv auf einen Marker namens PRAME getestet werden, der die Diagnose unterstützen kann. In einigen Fällen kann die Immunhistochemie Mutationen in den BRAF-Gen (S. V600E), was wichtig ist, da diese Mutationen eine gezielte Therapie ermöglichen können. Darüber hinaus ist der Verlust eines Proteins namens p16 tritt häufig bei invasivem Melanom auf, insbesondere in Bereichen, in denen der Tumor tiefer in die Haut hineinwächst.
Tumordicke
Alle invasiven Melanome beginnen in der Epidermis, einer dünnen Gewebeschicht auf der Hautoberfläche. Während der Tumor wächst, breiten sich die Zellen in die Gewebeschichten unter der Epidermis aus, einschließlich der Dermis und des subkutanen Fettgewebes. Die Ausbreitung von Tumorzellen auf diese Weise wird genannt Invasion. Die Tumordicke (auch als Breslow-Dicke bekannt) ist der Abstand von der Epidermis bis zum tiefsten Invasionspunkt. Die Tumordicke ist wichtig, da sie das pathologische Tumorstadium (pT) bestimmt und dickere Tumoren eher dazu neigen, sich auf andere Körperteile auszubreiten, wie z. B. Lymphknoten und die Lunge.

Geschwürbildung
Geschwürbildung ist eine Art von Gewebeschädigung, die zum Verlust von Zellen auf der Oberfläche eines Gewebes führt. Bei Hauttumoren wie invasivem Melanom bezieht sich Ulzeration auf den Verlust von Zellen in der Epidermis über dem Tumor. Invasive Melanome, die Ulzerationen verursachen, sind mit einer Verschlechterung verbunden Prognose. Die Ulzeration dient auch zur Bestimmung des pathologischen Tumorstadiums (pT).
Mitoserate
A mitotische Figur (oder Mitose) ist eine Zelle, die sich teilt, um zwei neue Zellen zu bilden. Bei Tumoren wie dem invasiven Melanom zählen Pathologen die Anzahl der mitotischen Figuren in einem bestimmten Gewebebereich (z. B. 1 mm2), und diese Zahl wird als Mitoserate bezeichnet. Die Mitoserate ist wichtig, da Tumore mit einer höheren Rate schneller wachsen und sich eher in andere Körperteile ausbreiten.
Mikrosatelliten
Bei invasivem Melanom ist ein Mikrosatellit eine Gruppe von Tumorzellen, die sich vom Primärtumor (wo der Tumor begann) auf einen nahe gelegenen Hautbereich ausgebreitet haben. Ein anderer Name für einen Mikrosatelliten ist kutan Metastasierung. Mikrosatelliten sind wichtig, weil sie das pathologische Lymphknotenstadium (pT) erhöhen.
Tumorinfiltrierende Lymphozyten (TILs)
Der Begriff tumorinfiltrierende Lymphozyten (TILs) beschreibt spezialisierte Immunzellen, die Lymphozyten umgibt oder sich in den Tumor ausbreitet. Aktuelle Beweise zeigen, dass TILs Tumorzellen abtöten und entfernen können. Aus diesem Grund gilt: Je mehr TILs gesehen werden, desto besser.
Die meisten Pathologen werden die Anzahl tumorinfiltrierender Lymphozyten wie folgt kategorisieren:
- Es wurden keine tumorinfiltrierenden Lymphozyten identifiziert.
- Nicht lebhaft (sehr wenige tumorinfiltrierende Lymphozyten)
- Lebhaft (viele tumorinfiltrierende Lymphozyten)
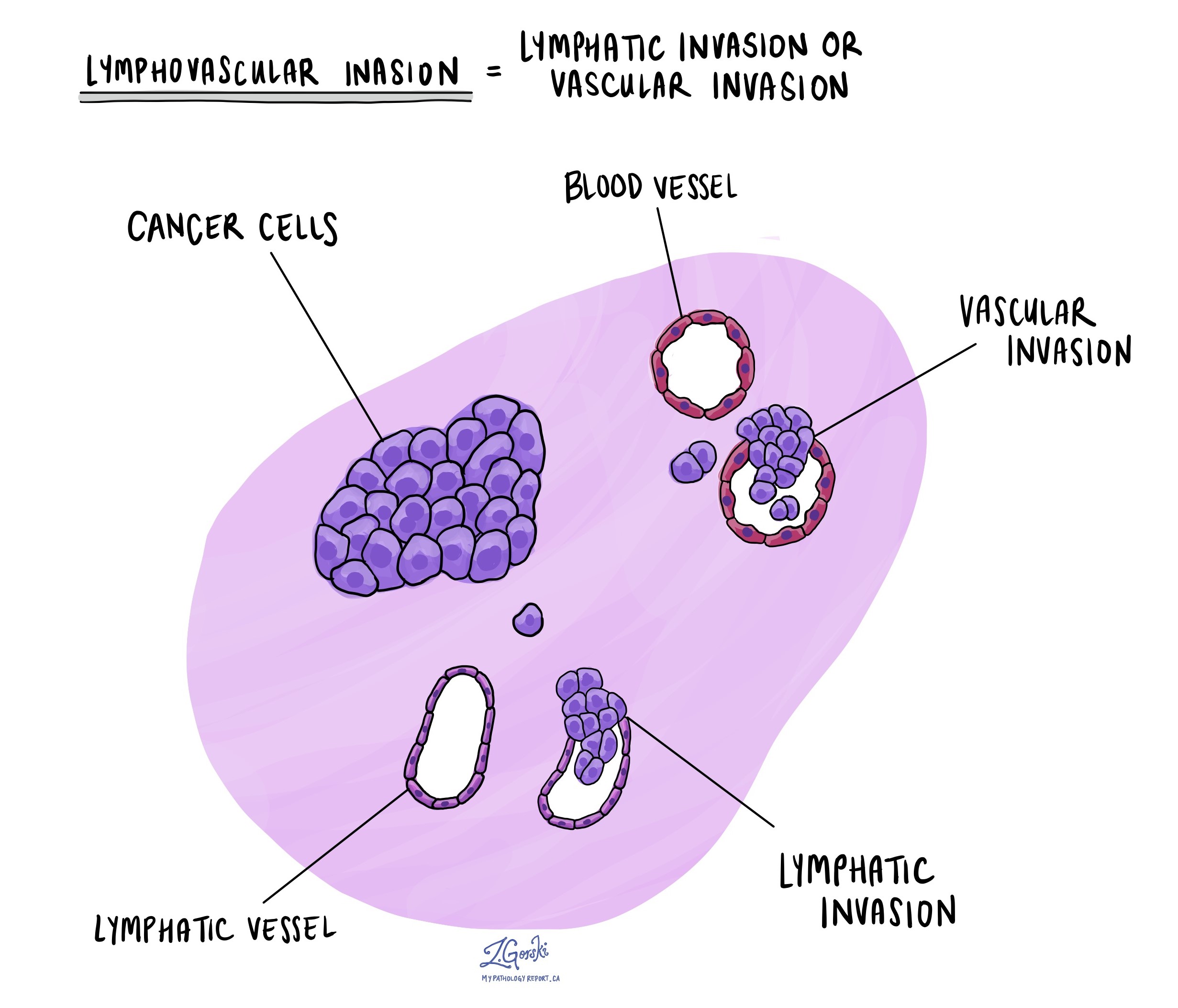
Lymphovaskuläre Invasion
Lymphovaskuläre Invasion bedeutet, dass Krebszellen in einem Blutgefäß oder Lymphgefäß zu sehen sind. Blutgefäße sind lange, dünne Schläuche, die Blut durch den Körper transportieren. Lymphgefäße ähneln kleinen Blutgefäßen, außer dass sie eine Flüssigkeit namens Lymphe anstelle von Blut transportieren. Die Lymphgefäße sind mit kleinen Immunorganen verbunden, die Lymphknoten im ganzen Körper. Die lymphovaskuläre Invasion ist wichtig, da Krebszellen Blutgefäße oder Lymphgefäße nutzen können, um sich in andere Körperteile auszubreiten, wie z. B. Lymphknoten oder die Lunge.
Neurotropismus
Neurotropismus (auch bekannt als perineurale Invasion) ist ein Begriff, den Pathologen verwenden, um Krebszellen zu beschreiben, die an einem Nerv haften oder sich in ihm befinden. Nerven sind wie lange Drähte, die aus Zellgruppen bestehen, die Neuronen genannt werden. Sie kommen im ganzen Körper vor und sind für die Übermittlung von Informationen (wie Temperatur, Druck und Schmerz) zwischen Körper und Gehirn verantwortlich. Neurotropismus ist wichtig, weil Krebszellen den Nerv nutzen können, um sich in umliegende Organe und Gewebe auszubreiten. Dies erhöht das Risiko, dass der Tumor nach der Operation erneut wächst.
Tumorregression
Tumorregression ist das allmähliche Verschwinden von Tumorzellen aus einem Bereich, in dem zuvor Tumorzellen gefunden wurden. Die Tumorzellen werden oft durch Immunzellen oder Narbengewebe ersetzt, das Fibrose. Es wird angenommen, dass die Tumorregression durch Immunzellen verursacht wird, die die Tumorzellen angreifen und töten. Das invasive Melanom kann eine teilweise oder vollständige Tumorregression zeigen.
Lymphknoten
Lymphknoten sind kleine Immunorgane im ganzen Körper, die dabei helfen, Infektionen zu bekämpfen und schädliche Substanzen zu filtern. Krebszellen können sich durch winzige Lymphgefäße von einem Tumor in nahegelegene Lymphknoten ausbreiten. Wenn dies geschieht, spricht man von Metastasierung.
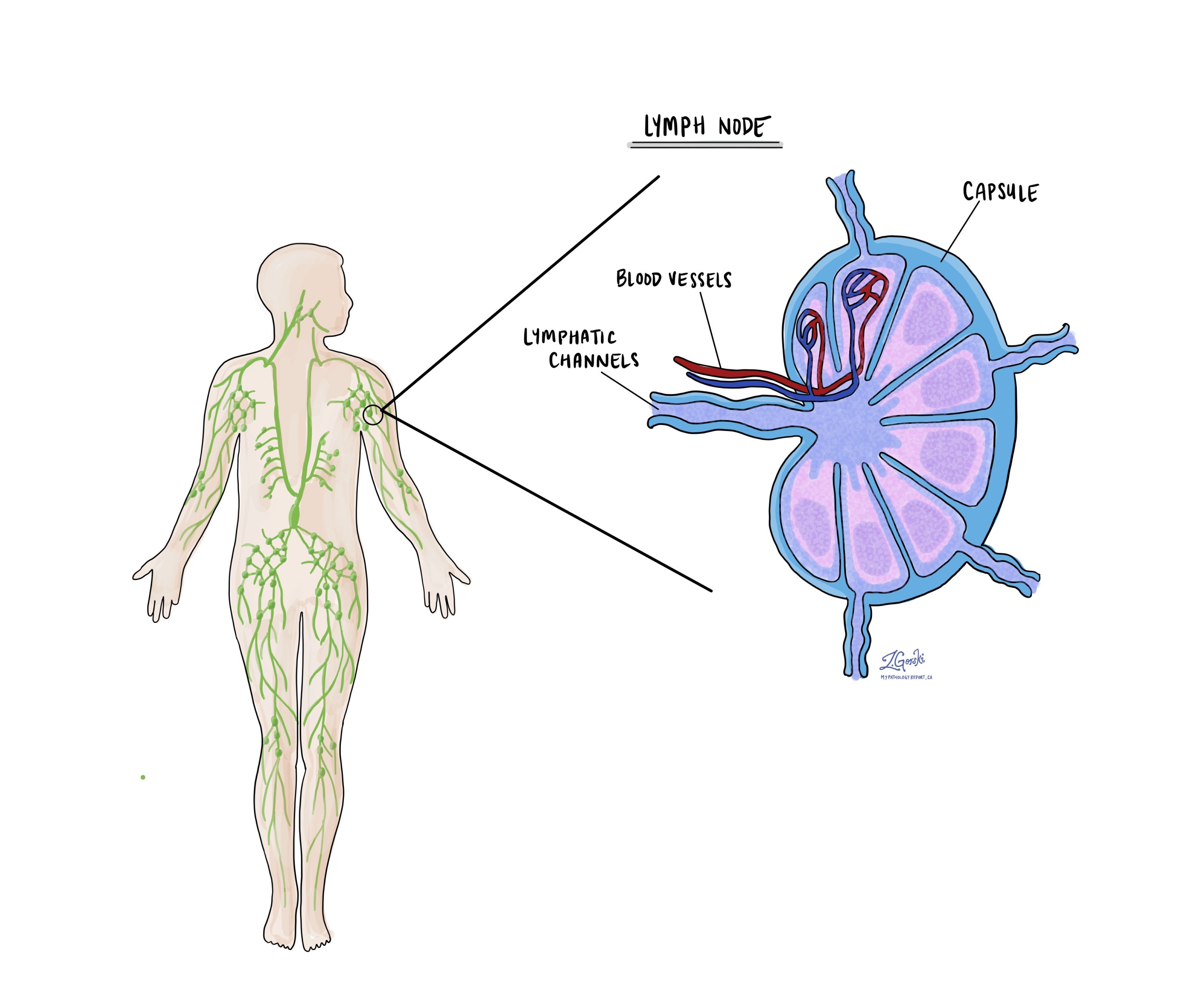
Lymphknotenentfernung und Untersuchung: Lymphknoten in der Nähe des Tumors werden häufig entfernt und unter dem Mikroskop auf Krebszellen untersucht. Dies sind normalerweise die ersten betroffenen Lymphknoten, aber wenn die Sorge besteht, dass sich der Krebs weiter ausbreitet, können auch weiter entfernte Lymphknoten entfernt werden, insbesondere wenn sie vergrößert sind.
Wenn Lymphknoten entfernt werden, untersucht der Pathologe sie und nimmt die folgenden Details in den Pathologiebericht auf:
- Die Gesamtzahl der untersuchten Lymphknoten.
- Wo sich die Lymphknoten befanden.
- Die Anzahl der Lymphknoten, die Krebszellen enthalten (falls vorhanden).
- Die Größe des größten Fokus oder der größten Ablagerung von Krebszellen
Diese Informationen sind wichtig für die Bestimmung der pathologisches nodales Stadium (pN) und das Risiko einer Ausbreitung des Krebses auf andere Körperteile zu beurteilen. Der Nachweis von Krebs in einem Lymphknoten kann Entscheidungen über zusätzliche Behandlungen wie Immuntherapie, Chemotherapie oder Strahlentherapie beeinflussen.
Sentinel-Lymphknoten: Der Sentinel-Lymphknoten ist der erste Lymphknoten, der Flüssigkeit aus dem Tumor ableitet. Normalerweise ist dies der erste Ort, an dem sich Krebszellen ausbreiten.
Nicht-Wächterlymphknoten: Nicht-Wächterlymphknoten sind die Lymphknoten, die sich hinter dem Wächterlymphknoten befinden. Krebszellen breiten sich normalerweise erst dann in diese Lymphknoten aus, wenn sie den Wächterlymphknoten passiert haben.
Extranodale Erweiterung: Lymphknoten sind von einer dünnen Gewebekapsel umgeben. Extranodale Erweiterung tritt auf, wenn Krebszellen die Kapsel durchbrechen und sich im umliegenden Gewebe ausbreiten. Dies ist von Bedeutung, da dadurch das Risiko eines erneuten Krebswachstums im selben Bereich nach der Operation steigt und möglicherweise zusätzliche Behandlungen empfohlen werden.

Die Untersuchung der Lymphknoten liefert wichtige Informationen über das Ausmaß des Melanoms und hilft bei der Entscheidung über die Behandlung. Wenn Sie Fragen zu Ihrem Pathologiebericht haben oder wissen möchten, was die Lymphknotenbefunde bedeuten, kann Ihnen Ihr Arzt erklären, wie diese Informationen für Ihre Behandlung relevant sind.
Die Margen
In der Pathologie a Marge ist der Rand eines Gewebeschnitts bei der Entfernung eines Tumors aus dem Körper. Die in einem Pathologiebericht beschriebenen Ränder sind sehr wichtig, da sie Aufschluss darüber geben, ob der gesamte Tumor entfernt wurde oder ob ein Teil des Tumors zurückgeblieben ist. Der Randstatus bestimmt, welche (wenn überhaupt) zusätzliche Behandlung Sie möglicherweise benötigen.
Pathologen untersuchen die Ränder sorgfältig, um an der Schnittkante des Gewebes nach Tumorzellen zu suchen. Wenn an der Schnittkante des Gewebes Tumorzellen zu sehen sind, wird der Rand als positiv beschrieben. Sind an der Schnittkante des Gewebes keine Tumorzellen zu sehen, wird ein Rand als negativ bezeichnet. Selbst wenn alle Ränder negativ sind, werden in einigen Pathologieberichten auch die Tumorzellen gemessen, die der Schnittkante des Gewebes am nächsten liegen.
Ein positiver (oder sehr enger) Rand ist wichtig, da dies bedeutet, dass bei der chirurgischen Entfernung des Tumors möglicherweise Tumorzellen in Ihrem Körper zurückgeblieben sind. Aus diesem Grund kann Patienten mit einem positiven Rand eine weitere Operation zur Entfernung des restlichen Tumors oder eine Strahlentherapie des Körperbereichs mit dem positiven Rand angeboten werden.

Pathologisches Stadium für invasives Melanom
Das pathologische Stadium des invasiven Melanoms wird bestimmt durch TNM-System, ein standardisiertes Klassifizierungssystem, das das Ausmaß von Krebs im Körper beschreibt. TNM steht für:
- T (Tumor): Beschreibt die Größe und Tiefe des Primärtumors.
- N (Knoten): Zeigt an, ob sich der Krebs auf nahegelegene Lymphknoten ausgebreitet hat.
- M (Metastasen): Bezieht sich auf das Vorhandensein von Krebs in entfernten Körperteilen.
Die Stadienbestimmung ist bei Hautkrebs von entscheidender Bedeutung, da sie Ärzten hilft, das Ausmaß der Krankheit zu verstehen, die Behandlung zu planen und die Prognose abzuschätzen. Nachfolgend finden Sie eine Zusammenfassung der T- und N-Stadien, die zur Beschreibung des invasiven Melanoms verwendet werden.
T-Stadien (Tumorstadien)
- Tis: Das Melanom ist „in situ“, was bedeutet, dass es auf die oberste Hautschicht beschränkt ist und nicht in tiefere Schichten eingedrungen ist.
- T1: Der Tumor ist nicht dicker als 1 Millimeter (mm).
- T1a: Der Tumor ist nicht dicker als 1 mm und weist keine Ulzerationen auf.
- T1b: Der Tumor ist nicht dicker als 1 mm und weist Ulzerationen auf oder hat eine höhere Mitoserate (ein Maß für die Zellteilung).
- T2: Der Tumor ist zwischen 1 und 2 mm dick.
- T2a: Es ist keine Ulzeration vorhanden.
- T2b: Es liegt eine Ulzeration vor.
- T3: Der Tumor ist zwischen 2 und 4 mm dick.
- T3a: Es ist keine Ulzeration vorhanden.
- T3b: Es liegt eine Ulzeration vor.
- T4: Der Tumor ist dicker als 4 mm.
- T4a: Es ist keine Ulzeration vorhanden.
- T4b: Es liegt eine Ulzeration vor.
N-Stadien (Lymphknotenstadien)
- N0: In den umliegenden Lymphknoten wurde kein Krebs gefunden und in der umliegenden Haut gibt es keine Anzeichen von Krebs (sogenannte In-Transit-, Satelliten- oder Mikrosatellitenmetastasen).
- N1: Der Krebs hat sich auf einen nahegelegenen Lymphknoten oder die nahegelegene Haut ausgebreitet.
- N1a: Bei einer Wächterlymphknotenbiopsie (ein Test zum Nachweis mikroskopischer Erkrankungen) wird in einem Lymphknoten Krebs festgestellt.
- N1b: Bei einer körperlichen Untersuchung oder einer bildgebenden Untersuchung wird Krebs in einem Lymphknoten gefunden (klinisch erkannt).
- N1c: In den Lymphknoten wurde kein Krebs gefunden, in der umliegenden Haut oder im Weichgewebe ist jedoch Krebs vorhanden.
- N2: Der Krebs hat sich auf zwei oder drei nahegelegene Lymphknoten oder die nahegelegene Haut ausgebreitet.
- N2a: Zwei oder drei Lymphknoten werden bei der Wächterlymphknotenbiopsie positiv auf Krebs getestet.
- N2b: Bei einer körperlichen Untersuchung oder bildgebenden Verfahren wird Krebs in zwei oder drei Lymphknoten festgestellt.
- N2c: Es wird Krebs in einem Lymphknoten zusammen mit Krebs in der umliegenden Haut oder im Weichgewebe festgestellt.
- N3: Der Krebs hat sich auf vier oder mehr Lymphknoten oder verfilzte (verbundene) Lymphknoten ausgebreitet, oder es liegt Krebs in der umliegenden Haut vor, von dem zwei oder mehr Lymphknoten betroffen sind.
- N3a: Bei der Wächterlymphknotenbiopsie werden vier oder mehr Lymphknoten positiv auf Krebs getestet.
- N3b: Es wurden klinisch vier oder mehr Lymphknoten nachgewiesen oder es sind verfilzte Lymphknoten vorhanden.
- N3c: Es wird Krebs in zwei oder mehr Lymphknoten zusammen mit Krebs in der umliegenden Haut oder im Weichgewebe gefunden.



